Die zunehmende Erkennung von kleinem peripherem, nichtkleinzelligem Lungenkrebs (NSCLC) hat das Interesse an einer sublobären Resektion anstelle einer Lobektomie erneut geweckt.
Wir führten eine multizentrische Nichtunterlegenheitsstudie der Phase 3 durch, in der Patienten mit NSCLC im klinischen Stadium T1aN0 (Tumorgröße ≤ 2 cm) nach dem intraoperativen Nachweis einer nodalnegativen Erkrankung nach dem Zufallsprinzip einer sublobären oder lobären Resektion zugeteilt wurden.
Der primäre Endpunkt war das krankheitsfreie Überleben, definiert als die Zeit zwischen der Randomisierung und dem Wiederauftreten der Krankheit oder dem Tod jeglicher Ursache.
Sekundäre Endpunkte waren das Gesamtüberleben, lokoregionale und systemische Rezidive sowie Lungenfunktionen.
Von Juni 2007 bis März 2017 wurden insgesamt 697 Patienten einer sublobären Resektion (340 Patienten) oder einer lobären Resektion (357 Patienten) zugewiesen.
Nach einer mittleren Nachbeobachtungszeit von 7 Jahren war die sublobäre Resektion der lobären Resektion hinsichtlich des krankheitsfreien Überlebens nicht unterlegen (Risikoverhältnis für Krankheitsrezidiv oder Tod 1,01; 90 %-Konfidenzintervall [KI] %, 0,83 bis 1,24). Darüber hinaus war das Gesamtüberleben nach sublobärer Resektion ähnlich dem nach lobärer Resektion (Risikoverhältnis für Tod 0,95; 95 %-KI 0,72 bis 1,26).
Das krankheitsfreie 5-Jahres -Überleben betrug 63,6 % (95 %-KI 57,9 bis 68,8) nach sublobärer Resektion und 64,1 % (95 %-KI 58,5 bis 69). ,0) nach Lappenresektion. Das 5-Jahres-Gesamtüberleben betrug 80,3 % (95 %-KI: 75,5 bis 84,3) nach sublobärer Resektion und 78,9 % (95 %-KI: 74,1 bis 82,3) nach sublobärer Resektion. 9) nach Lappenresektion.
Es wurden keine wesentlichen Unterschiede zwischen den beiden Gruppen hinsichtlich der Inzidenz lokoregionaler oder entfernter Rezidive beobachtet. 6 Monate nach der Operation wurde ein Unterschied zwischen den Gruppen von 2 Prozentpunkten im mittleren Prozentsatz des vorhergesagten forcierten Exspirationsvolumens in 1 Sekunde gemessen, was die Gruppe mit sublobärer Resektion begünstigte.
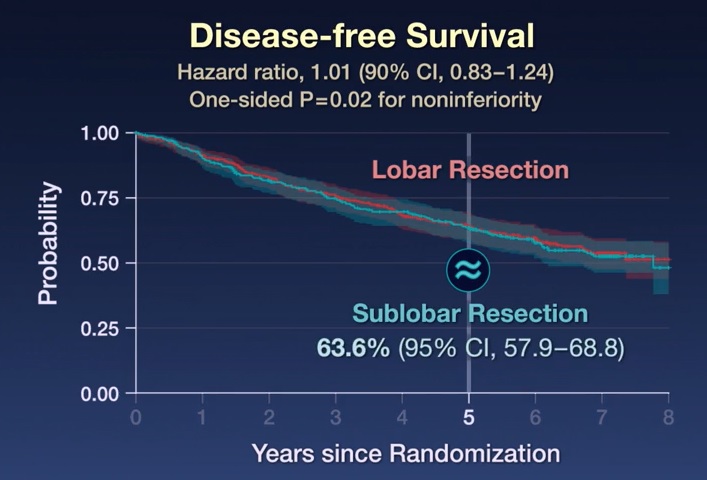
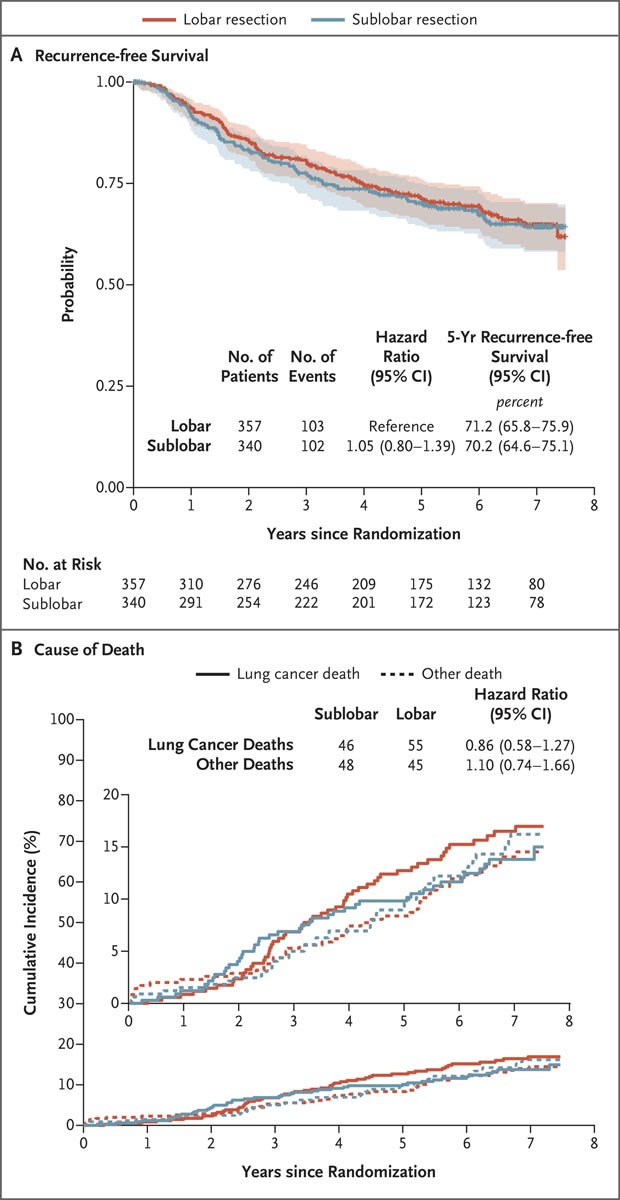
Abbildung: Rezidivfreies Überleben und Todesursache
Panel A zeigt das rezidivfreie Überleben in der Intention-to-Treat-Population. Das rezidivfreie Überleben wurde als die Zeit zwischen der Randomisierung und dem Auftreten eines lokoregionalen oder entfernten Rezidivs definiert; Alle anderen Ereignisse, einschließlich Todesfälle jeglicher Ursache, wurden zensiert, als diese Ereignisse stattfanden. Schattierte Bereiche geben 95 %-Konfidenzintervalle an. Panel B zeigt die kumulativen Inzidenzfunktionen für Lungenkrebs-bedingte Todesfälle im Vergleich zu nicht Lungenkrebs-bedingten Todesfällen; Vier Patienten mit unbekannter Todesursache (drei in der Gruppe mit Lappenresektion und einer in der Gruppe mit sublobärer Resektion) wurden von der Analyse ausgeschlossen. In beiden Panels wurden die Breiten der Konfidenzintervalle nicht an die Multiplizität angepasst und können nicht anstelle von Hypothesentests verwendet werden.
Bei Patienten mit peripherem nicht-kleinzelligem Lungenkrebs (NSCLC) mit einer Tumorgröße von 2 cm oder weniger und einer pathologisch bestätigten nodal-negativen Erkrankung der Hilus- und Mediastinallymphknoten war die sublobäre Resektion der Lobektomie hinsichtlich des krankheitsfreien Überlebens nicht unterlegen .
Das Gesamtüberleben war bei beiden Verfahren ähnlich.
In dieser großen randomisierten Studie stellten wir fest, dass bei Patienten mit NSCLC im peripheren klinischen Stadium T1aN0 (≤ 2 cm) die sublobäre Resektion der Lobektomie in Bezug auf das krankheitsfreie Überleben (primärer Endpunkt) nicht unterlegen war . Wir fanden außerdem heraus, dass das Gesamtüberleben (sekundärer Endpunkt) bei beiden Verfahren ähnlich war. Die Ergebnisse der explorativen Post-hoc-Analysen, die den Zusammenhang zwischen relevanten klinischen und demografischen Variablen sowie dem krankheitsfreien und Gesamtüberleben untersuchten, stimmten mit den Gesamtergebnissen der Studie überein.
Angesichts der geringen Stichprobengröße und der wenigen Ereignisse in jeder Untergruppe sollten diese Ergebnisse jedoch mit Vorsicht interpretiert werden. Darüber hinaus wurden keine wesentlichen Unterschiede zwischen den beiden Gruppen hinsichtlich der Häufigkeit oder Muster von Krankheitsrezidiven beobachtet. Lokoregionale Rezidive waren nach sublobärer Resektion zahlenmäßig etwas höher als nach Lobektomie (13,4 % vs. 10,0 %), der Unterschied war jedoch klinisch nicht signifikant. Obwohl wir keine Erweiterung der Lymphknotendissektion über die Probenahme der großen Hilusstationen und zwei Mediastinalknoten hinaus benötigten, kam es bei 1,8 % der Patienten nach sublobärer Resektion und bei 2,6 % der Patienten nach Lobektomie zu einem regionalen Rezidiv.
Es ist wichtig, dass diese Ergebnisse streng im Rahmen der von der Studie geforderten Zulassungskriterien interpretiert werden.
(Gefördert vom National Cancer Institute und anderen; CALGB-Nummer 140503 ClinicalTrials.gov, NCT00499330. Öffnet in neuem Tab.)
















