Di solito viene diagnosticato clinicamente e l’obiettivo del trattamento è eliminare l’eruzione cutanea e prevenire la diffusione dell’infezione ad altre persone. Di solito sono appropriate buone misure di igiene cutanea e un trattamento antisettico topico.
Gli antibiotici vanno utilizzati solo in circostanze specifiche e, se necessario, la somministrazione orale è quasi sempre preferibile a quella topica, a meno che l’infezione non sia molto localizzata.
L’impetigine, nota anche come "ulcere scolastiche ", è un’infezione batterica contagiosa della pelle.
Punti chiave per la pratica:
|
L’impetigine può colpire persone di qualsiasi età, ma si verifica più spesso nei bambini piccoli (dai due ai sei anni). Staphylococcus aureus e Streptococcus pyogenes , da soli o insieme, sono le cause più comuni di impetigine.
L’impetigine può verificarsi su un’area della pelle precedentemente sana o nel sito di un trauma minore che distrugge la barriera cutanea, come un graffio, un graffio o un eczema.
L’impetigine è altamente contagiosa e può essere trasmessa attraverso il contatto diretto, spesso diffondendosi rapidamente attraverso le famiglie, gli asili nido o le scuole.
L’impetigine è più comune in:
- Clima caldo e umido.
- Scarse condizioni igieniche, ad esempio sovraffollamento o stretto contatto fisico, ad esempio sport di contatto.
- Persone che soffrono di malattie della pelle o subiscono traumi che interrompono la normale barriera cutanea, ad esempio eczema, scabbia, infezioni fungine della pelle, abrasioni, punture di insetti.
- Persone con diabete mellito.
- Persone immunocompromesse.
- Persone che usano farmaci per via endovenosa.
Esistono due tipi di impetigine: bollosa e non bollosa.
L’impetigine non bollosa (Figura 1) è la variante più comune ed è solitamente causata da S. aureus , ma in alcuni casi può essere causata da S. pyogenes . Le lesioni iniziano come una vescicola che si rompe e il contenuto si secca per formare un oro. placca bicolore sulla pelle. Queste lesioni hanno solitamente un diametro compreso tra 1 e 2 cm e colpiscono più comunemente il viso (soprattutto intorno alla bocca e al naso) e le estremità. Possono comparire febbre e linfoadenopatia regionale.
L’impetigine bollosa (Figura 2) è causata solo da S. aureus e rappresenta circa il 10% dei casi ed è più comunemente osservata nei neonati. È caratterizzata da vesciche più grandi piene di liquido che si rompono meno facilmente rispetto alle vesciche senza vesciche. Impetigine, che lascia una crosta bruno-giallastra. È più probabile che si verifichino segni sistemici di infezione, come febbre e linfoadenopatia, ed è più probabile che sia coinvolto il tronco.
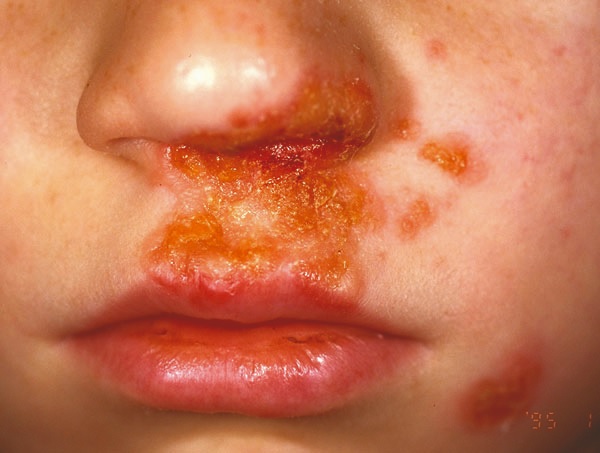
Figura 1. Impetigine non bollosa. Immagine fornita da DermnetNZ
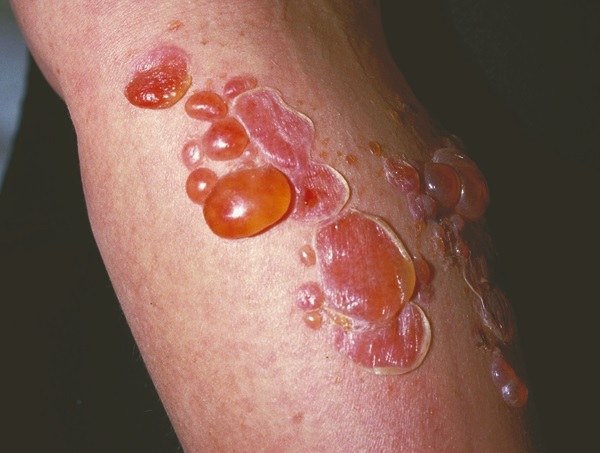
Figura 2 . Impetigine bollosa. Immagine fornita da DermnetNZ
L’ectima è una forma di impetigine dei tessuti profondi. È caratterizzata da ulcere crostose sotto le quali si formano ulcere dall’aspetto "bucato". È più comune nei bambini, negli anziani e negli immunodepressi o in condizioni di scarsa igiene e climi caldi e umidi. Il trattamento segue le stesse linee guida dell’impetigine, ma di solito sono necessari antibiotici per via orale.
L’impetigine viene solitamente diagnosticata clinicamente
L’impetigine può essere diagnosticata mediante esame clinico e le decisioni terapeutiche iniziali raramente si basano sui risultati dei tamponi cutanei. I tamponi possono essere necessari per le persone con infezioni ricorrenti, fallimento del trattamento con antibiotici orali o quando c’è un’epidemia nella comunità e la causa deve essere identificata. Per le persone con impetigine ricorrente, i tamponi nasali possono identificare il portatore nasale di stafilococco che richiede un trattamento specifico.
Trattamento dell’impetigine
Punti chiave:
|
L’antisettico topico è il trattamento iniziale per chiazze localizzate di impetigine.
Un antisettico topico, ad esempio perossido di idrogeno all’1% o iodio-povidone al 10%, applicato due o tre volte al giorno, è il trattamento di prima linea per l’impetigine non bollosa localizzata non complicata (ad esempio, tre o meno lesioni). /gruppi) devono essere rimossi con acqua tiepida prima di applicare qualsiasi preparazione topica. Ricordare ai genitori/tutori di lavarsi le mani prima e dopo l’applicazione.
Cinque giorni di trattamento antisettico topico sono generalmente sufficienti per trattare l’impetigine. Questo può essere aumentato a sette giorni a seconda della gravità e del numero degli infortuni.
L’uso di antibiotici topici è sconsigliato
Gli antibiotici topici sono raramente indicati per l’uso nelle infezioni cutanee a causa della resistenza batterica e della possibilità di dermatite da contatto. Tuttavia, potrebbero esserci alcuni casi in cui si può prendere in considerazione un antibiotico topico per trattare una piccola area localizzata di impetigine, come se si trattasse di impetigine topica. l’antisettico non è adatto (p. es., impetigine intorno agli occhi) o si è rivelato inefficace.
L’acido fusidico deve essere prescritto a meno che la sensibilità agli antibiotici (se nota) non indichi resistenza. La mupirocina è riservata al trattamento dell’MRSA.
Impetigine causata da S. aureus resistente alla meticillina (MRSA)
La prevalenza dell’impetigine causata da S. aureus meticillino-resistente (MRSA) non è nota, ma è probabile che sia in aumento. Nell’agosto 201, in Nuova Zelanda sono stati segnalati 956 isolati di laboratorio di MRSA, equivalenti a un tasso di prevalenza periodica di 19,9 pazienti con MRSA per 100.000 abitanti. Si tratta del doppio degli isolati del 2009, ma i tassi sono rimasti relativamente stabili negli ultimi quattro anni.
Alcuni ceppi comunitari di MRSA mostrano una crescente resistenza all’acido fusidico, mentre i tassi di resistenza alla mupirocina stanno diminuendo contemporaneamente alla diminuzione dei tassi di dispensazione. Trimetoprim orale + sulfametossazolo, tetracicline o clindamicina sono generalmente efficaci contro l’MRSA.
Gli antibiotici orali devono essere utilizzati per lesioni multiple o se il trattamento topico è inefficace. Gli antibiotici orali sono raccomandati per trattare i pazienti con più di tre-cinque lesioni/cluster, impetigine bollosa, sintomi sistemici o quando il trattamento topico è inefficace. La flucloxacillina è la scelta di prima linea poiché è efficace contro S. aureus e streptococchi di gruppo A.
Trimetoprim + sulfametossazolo o eritromicina possono essere utilizzati se è presente MRSA o se il paziente è allergico o intollerante alla flucloxacillina. La cefalexina è un’altra opzione se la flucloxacillina non è tollerata.
Di solito è sufficiente un ciclo di cinque giorni di antibiotici per via orale, ma può essere aumentato a sette giorni a seconda della gravità e del numero delle lesioni. Se il trattamento non ha esito positivo dopo questo periodo, è necessario verificare l’aderenza al farmaco e possono essere effettuati tamponi per verificare la sensibilità.
Prevenzione delle infezioni ricorrenti da impetigine
L’infezione ricorrente può derivare dal trasporto nasale di microrganismi causali, dal contatto ravvicinato con altri o dalla colonizzazione da parte di fomiti, ad esempio lenzuola, asciugamani e vestiti che possono essere condivisi.
Se si sospetta un portatore nasale , è necessario un tampone nasale per confermarlo e stabilire la sensibilità agli antibiotici. Un antibiotico topico deve essere applicato all’interno di ciascuna narice, tre volte al giorno per sette giorni. La scelta dell’antibiotico sarà basata sulla sensibilità (dal risultato del tampone).
Anche tutti i membri della famiglia e i contatti stretti dovrebbero ricevere cure.
Complicazioni dell’impetigine
- La glomerulonefrite poststreptococcica , che può portare a insufficienza renale, è una rara complicanza dell’impetigine streptococcica. Il trattamento dell’impetigine potrebbe non impedire alle persone predisposte di sviluppare questa complicanza. La prevalenza della glomerulonefrite poststreptococcica è più alta nei bambini in età di scuola primaria, soprattutto nei maschi. e persone di origine Maori e del Pacifico.
- Possono verificarsi cicatrici nelle persone con impetigine più grave, quando le lesioni si estendono più in profondità nel derma. Nei casi più lievi di impetigine, le lesioni guarite possono causare cambiamenti nella pigmentazione della pelle; tuttavia, questo dovrebbe risolversi nel tempo.
- Può verificarsi un’infezione dei tessuti molli, come la cellulite .
- La sindrome della pelle ustionata da stafilococco è caratterizzata da pelle arrossata e piena di vesciche che lascia un’area simile a un’ustione una volta che le lesioni si sono distrutte. I bambini sotto i cinque anni, in particolare i neonati, le persone immunocompromesse o le persone con insufficienza renale, corrono un rischio maggiore di questa complicanza.
- La sindrome da shock tossico streptococcico è una rara complicanza dell’impetigine. Si osserva più comunemente nelle persone sane di età compresa tra 20 e 50 anni, sebbene i bambini, le persone immunocompromesse e gli anziani siano più suscettibili all’impetigine. I sintomi comprendono febbre, eruzione cutanea, ipotensione ed eruzione eritematosa.
- La febbre reumatica è raramente correlata a infezioni della pelle; Tuttavia, può verificarsi quando lo streptococco di gruppo A trovato sulla pelle si sposta nella gola.
















