Lien avec la maladie de Crohn détectée dans les aliments ultra-transformés
Une consommation élevée d’aliments ultra-transformés augmente le risque de développer la maladie de Crohn, selon les résultats d’une vaste méta-analyse, mais pas la colite ulcéreuse.
Contexte et objectifs Plusieurs études ont été publiées sur l’association entre la transformation des aliments et les risques de maladie de Crohn (MC) et de colite ulcéreuse (CU), avec une certaine variabilité dans les résultats. Nous avons mené une revue systématique de la littérature et une méta-analyse pour étudier cette association. Méthodes Depuis PubMed, Medline et Embase jusqu’en octobre 2022, nous avons identifié des études de cohorte qui étudiaient l’association entre la transformation des aliments et le risque de MC ou de CU. Le risque de biais des études incluses a été évalué à l’aide de l’échelle de Newcastle-Ottawa. Nous avons calculé les rapports de risque (HR) regroupés et les intervalles de confiance (IC) à 95 % à l’aide d’une méta-analyse à effets aléatoires basée sur des estimations et des erreurs types. Résultats Au total, 1 068 425 participants (13 594 422 années-personnes) ont été inclus parmi 5 études de cohorte publiées entre 2020 et 2022. Quatre des 5 études incluses ont été jugées de haute qualité . L’âge moyen des participants variait de 43 à 56 ans ; entre 55 % et 83 % étaient des femmes. Au cours du suivi, 916 participants ont développé la maladie de Crohn (MC) et 1 934 ont développé une colite ulcéreuse (CU). Il y avait un risque accru de développer une MC chez les participants ayant une consommation plus élevée d’aliments ultra-transformés par rapport à ceux ayant une consommation plus faible (HR, 1,71 ; IC à 95 %, 1,37–2,14 ; I 2 = 0 %) et un risque plus faible de développer une MC. CHD pour les participants ayant une consommation plus élevée d’ aliments non transformés ou peu transformés par rapport à ceux ayant une consommation plus faible (HR, 0,71 ; IC à 95 %, 0,53–0, 0,94 ; I 2 = 11 %). Il n’y avait aucune association entre le risque de CU et les aliments ultra-transformés (HR, 1,17 ; IC à 95 %, 0,86-1,61 ; I2 = 74 %) ou les aliments non transformés/peu transformés (HR, 0,84 ; IC à 95 %, 0,68-1,02 ; i2 = 0 %). Conclusions Une consommation plus élevée d’aliments ultra-transformés et une consommation plus faible d’aliments non transformés ou peu transformés sont associées à un risque accru de MC, mais pas de CU. |
commentaires
Les aliments ultra-transformés contiennent de grandes quantités d’arômes artificiels, de stabilisants, d’émulsifiants, d’édulcorants ou de conservateurs. Des études ont établi un lien entre leur consommation accrue et les maladies cardiovasculaires, le diabète, l’obésité et le cancer.
Pour leur recherche, publiée dans Clinical Gastroenterology and Hepatology , Neeraj Nerula, MD de l’Université McMaster, Hamilton, Ontario, et ses collègues ont combiné les données de cinq études de cohortes récentes pour évaluer si leur consommation était également liée aux maladies inflammatoires de l’intestin.
Collectivement, les études de cohorte incluses ont recruté plus d’un million de participants (âge moyen : 43-56 ; 55 % à 85 % de femmes). Parmi eux, 916 ont développé une maladie de Crohn et 1 934 une colite ulcéreuse au cours du suivi. Aucun des participants n’avait une MII au départ et tous ont été suivis pendant au moins 1 an. Toutes les études ont utilisé le même système de classification des aliments, appelé NOVA, pour évaluer les aliments consommés, et toutes ont été menées entre 2020 et 2022.
Les personnes qui consommaient davantage d’aliments ultra-transformés présentaient un risque plus élevé de maladie de Crohn que celles classées comme consommant de plus faibles quantités de ces aliments (rapport de risque, 1,71 ; intervalle de confiance à 95 %, 1,37). -2.14). De plus, un risque plus faible de maladie de Crohn a été observé chez les participants qui consommaient davantage d’aliments non transformés ou peu transformés, tels que des légumes, du poulet, du lait et des œufs (HR : 0,71 ; IC à 95 %, 0,53-0,94). Les mêmes associations n’ont pas été observées pour la colite ulcéreuse.
"Nos résultats soutiennent l’hypothèse selon laquelle la consommation [d’aliments ultra-transformés] et une faible consommation d’aliments non transformés ou peu transformés peuvent augmenter le risque de maladie coronarienne", ont écrit le Dr Nerula et ses collègues. L’absence d’association observée avec la colite ulcéreuse pourrait s’expliquer par des différences dans la pathogenèse de chaque maladie.
Les aliments ultra-transformés pourraient contribuer à la maladie de Crohn en altérant le microbiote intestinal , écrivent les auteurs. « Par exemple, il a été démontré que les émulsifiants augmentent la perméabilité épithéliale, la perturbation de la barrière intestinale et la dysbiose intestinale chez la souris. Il a été démontré que la carboxyméthylcellulose facilite l’adhésion bactérienne à l’épithélium intestinal, conduisant éventuellement à une prolifération bactérienne et à une invasion de bactéries entre les villosités intestinales. De plus, il a été démontré que des additifs tels que la carraghénane, le dioxyde de titane et la maltodextrine favorisent l’inflammation intestinale.
Le Dr Nerula et ses collègues ont décrit la grande taille, la faible hétérogénéité des études incluses et l’utilisation de questionnaires standardisés et validés pour mesurer l’apport alimentaire dans chaque étude comme points forts de leur étude. Cependant, ils ont averti que les résultats pourraient ne pas s’appliquer aux groupes d’âge plus jeunes et que la plupart des participants étaient des Américains et des Européens blancs, ce qui rend les résultats difficiles à généraliser.
"Les progrès dans la transformation des aliments et les changements associés dans les habitudes alimentaires pourraient expliquer l’incidence accrue des MII au cours des 20e et 21e siècles", ont conclu le Dr Narula et ses collègues. "Des recherches supplémentaires sont nécessaires pour identifier les coupables potentiels spécifiques parmi les aliments transformés qui pourraient expliquer le risque accru de maladies coronariennes."
Les auteurs de l’étude n’ont pas signalé de financement externe. Le Dr Narula a révélé avoir reçu des honoraires de fabricants pharmaceutiques, notamment Janssen, AbbVie, Takeda, Pfizer, Merck et d’autres. Deux des co-auteurs ont également révélé avoir reçu un financement de l’industrie, et cinq autres co-auteurs n’ont eu aucun conflit.
Aliments ultra-transformés et risque de maladie de Crohn : à quel point est-ce trop ?
Les associations de micro/macronutriments et, plus récemment, de scores de qualité de l’alimentation globale, avec le développement de maladies inflammatoires de l’intestin dans de grandes études longitudinales prospectives ont donné des résultats incohérents et avec un certain degré d’ambiguïté. Le nouveau développement intéressant est la cohérence d’une association entre la consommation d’aliments ultra-transformés (UPF) et le développement de la maladie de Crohn (MC), mais pas de colite ulcéreuse (CU), dans des cohortes disparates, comme décrit de manière convaincante dans le méta-analyse de plus d’un million de personnes dans le monde par Narula et ses collègues.
La MC s’ajoute ainsi à la liste des maladies non transmissibles associées aux aliments ultra-transformés (UPF), qui comprennent la mortalité toutes causes confondues, le cancer, les maladies cardiovasculaires et l’obésité.
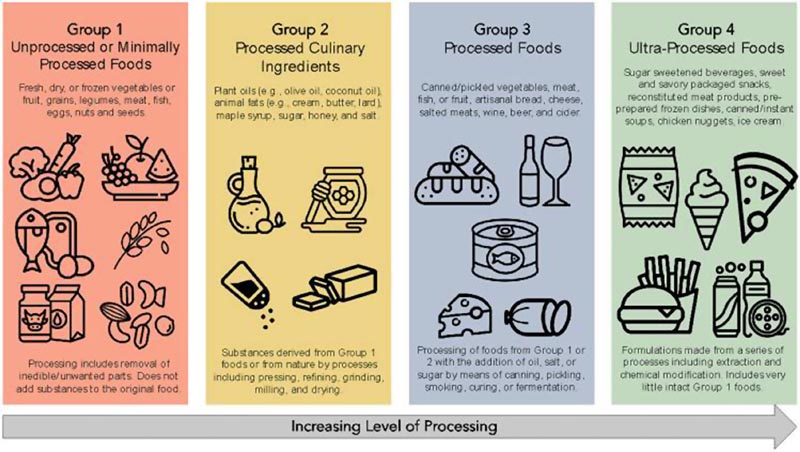
Les UPF sont définis selon le système de classification NOVA (Figure) qui a été largement utilisé pour les évaluations rétrospectives de l’apport en UPF à partir de questionnaires de fréquence alimentaire, associant l’UPF en proportion de l’apport alimentaire au développement de maladies. au cours de décennies d’études de cohortes prospectives de haute qualité. Narula et al. ont rapporté que le quartile le plus élevé de consommation d’UPF présentait un risque plus élevé de développer une MC (risque relatif [HR] groupé, 1,71 ; intervalle de confiance [IC] à 95 %, 1,37–2,14). par rapport au quartile inférieur de consommation.
En revanche, une consommation plus élevée d’ aliments non transformés diminuait le risque de maladie coronarienne (HR groupé, 0,71 ; IC à 95 %, 0,53–0,94). Il est important de noter que ces relations n’étaient pas significatives pour la CU.