| 1 | Einführung |
Atopische Dermatitis (AD) kann sich aufgrund genetischer, immunologischer Variablen und umweltbedingter Auslöser bei Kindern und Erwachsenen unterschiedlich manifestieren.1 Diese Unterschiede sind wichtige Überlegungen für die Versorgung von AD-Patienten unterschiedlichen Alters. In dieser Übersicht vergleichen die Autoren klinisch wichtige Unterschiede in der Pathophysiologie, dem klinischen Erscheinungsbild und den Komorbiditäten von AD zwischen Kindern und Erwachsenen.
| 2 | Epidemiologie |
Atopische Dermatitis ist eine der häufigsten Erkrankungen im Kindesalter und betrifft etwa 13 % der amerikanischen Kinder insgesamt und 15–38 % der Kinder unter 5 Jahren weltweit.2 Früher ging man davon aus, dass AD in den meisten Fällen früh im Leben auftritt 50 % der AD-Fälle beginnen im ersten Lebensjahr und 85 % beginnen im Alter von 5 Jahren.3 Die meisten dieser Ergebnisse stammen jedoch aus Studien mit jüngeren pädiatrischen Kohorten, in denen weder Jugendliche noch Erwachsene untersucht wurden. Neuere Studien deuten darauf hin, dass es beim Erkrankungsalter der Alzheimer-Krankheit eine erhebliche Heterogenität gibt. AD kann im Jugend- oder Erwachsenenalter beginnen; Ungefähr jeder vierte Erwachsene mit AD berichtet, dass seine Krankheit im Erwachsenenalter begonnen hat.4
In einer systematischen Überprüfung von 46 Studien wurden Häufigkeiten und Risikofaktoren für die Persistenz von AD untersucht.5 In einer gepoolten Metaanalyse kam es bei 80 % der Kinder mit AD im Alter von 8 Jahren zu einer Phase der Abheilung der Krankheit, und nur bei 5 % wurde nach 20 Jahren keine Abheilung beobachtet Jahre der Nachbeobachtung.5 Eine mittelschwere und lang anhaltende Erkrankung war mit einer anhaltenderen AD verbunden. Über die Persistenz von im Erwachsenenalter auftretender oder rezidivierender AD ist wenig bekannt.
| 3 | Pathophysiologie |
Atopische Dermatitis resultiert aus einer komplexen Überschneidung von genetischer Anfälligkeit, Störung der Hautbarriere, Veränderungen des Mikrobioms, Immundysregulation mit Aktivierung von T-Helferzellen (Th)-2 und anderen Immunwegen sowie Umwelt- und Verhaltensfaktoren. In der Pathophysiologie der AD zwischen Kindern und Erwachsenen werden mehrere wichtige Unterschiede beobachtet.
3.1 | Funktionsstörung der Hautbarriere
Atopische Dermatitis ist mit einem erhöhten Verlust von transepidermalem Wasser und epidermalen und proteolytischen Enzymen sowie einem verringerten Ceramidspiegel verbunden. Die Hautbarriere kann durch exogene Proteasen, insbesondere von Hausstaubmilben und S. aureus, zusätzlich geschädigt werden. 6 Diese Defekte sind nicht nur bei verletzter Haut am auffälligsten, sondern treten auch bei nicht verletzter Haut auf.
Mehrere terminale epidermale Differenzierungsgene (LCE1B/1C/1E/1F/2C/2D, FLG und PSORC1C240) zeigen bei Erwachsenen im Vergleich zu Kontrollen eine Herunterregulierung und in anderen Altersgruppen in geringerem Maße.7 Einige Gene, die mit der Lipidbiosynthese/dem Lipidstoffwechsel zusammenhängen ( 7-Dehydrocholesterin-Reduktase und Peroxisom-Proliferator-aktivierter Rezeptor Gamma), Perpilin 1, CIDEC und Leptin sind im Serum von Kindern niedriger als bei Kindern ohne AD.8 Die meisten dieser Gene sind bei Kindern ohne AD-Läsionen herunterreguliert.7
Die Expression epidermaler Differenzierungs- und Proliferationsmarker sowie von Immunzellinfiltraten wurde mittels Immunhistochemie untersucht. Alle Altersgruppen weisen einen Anstieg der epidermalen Hyperplasie in AD-läsionaler Haut auf (bewertet anhand der Dicke, der Ki671-Zellzahl, der K16-Färbung und der mRNA-Expression).7 Die Färbung des Proliferationsmarkers K16 in der Haut verursachte bei AD keine Läsionen und nimmt mit zunehmendem Alter ab (Säuglinge: 14/19 [74 %], Kinder: 5/10 [50 %], Jugendliche: 6/13 [46 %] und Erwachsene: 4/13 [31 %]).7
Die Beeinträchtigung der Schlüsselmarker der epidermalen Differenzierung, FLG und LOR, ist bei erwachsenen AD-Patienten signifikanter.7 Im Allgemeinen sind CD31+-T-Zellen und alle DC-Untergruppen in der läsionalen Haut in allen Altersgruppen, einschließlich Kindern, erhöht.7 Die höchsten Eosinophilen- und Neutrophilenzahlen kommen bei Kindern vor, wobei die Eosinophilenzahl in der Haut ohne Läsionen von Kindern sogar höher ist als in der Haut mit Läsionen anderer Altersgruppen.7
Pädiatrische AD zeigt eine relativ normale Expression von epidermalen Differenzierungs- und Verhornungsprodukten, die bei Erwachsenen mit AD herunterreguliert sind.9 Defekte in der Lipidbarriere (ELOVL-Fettsäure-Elongase 3 und Diacylglycerol-o-Acyltransferase 2) und Regulierung von Tight Junctions (z. B. Claudine 8). und 23) treten bei Kindern und Erwachsenen auf.9 Allerdings zeigen einige Komponenten der Lipidbarriere (Lipid-Acyl-CoA-Reduktase 2 und Fettsäure-2-Hydroxylase) bei pädiatrischer AD eine bevorzugte Herunterregulierung.9
Das FLG-Gen kodiert für Filaggrin, ein epidermales Strukturprotein.10 Personen, die Funktionsverlustvarianten von FLG tragen, können eine Störung der Hautbarriere aufweisen, die durch trockene, rissige Haut gekennzeichnet ist.11 Zwanzig FLG-Mutationen wurden jedoch in europäischen Populationen und 17 in asiatischen Populationen identifiziert 40 % der Menschen mit der FLG-Mutation haben keine AD.12 Varianten in der FLG-Funktion sind mit geringeren Mengen an natürlichen Feuchtigkeitsfaktoren bei AD verbunden.13 Dies erleichtert das Eindringen von Allergenen, die Immunschwäche und erhöht folglich das Risiko einer Entwicklung Berichten zufolge war die Wahrscheinlichkeit, dass Kinder, die die p.R501* FLG-Variante trugen, nicht auf Therapien ansprachen, höher.16
FLG-Funktionsverlustvarianten können spezifisch für den frühen Beginn (<2 Jahre) von AD sein.11 Eine Studie untersuchte die Auswirkungen von 8 FLG-Funktionsverlustvarianten und fand deutliche Auswirkungen im frühen Leben (≤2 Jahre). ).17 Eine andere Studie untersuchte FLG 222del4 und zeigte einen Zusammenhang mit AD, der sich im Säuglingsalter oder in der frühen Kindheit entwickelte, jedoch nicht in der späten Kindheit oder im Erwachsenenalter.18
Andere Anfälligkeitsgene, Gen-Umwelt-Interaktionen oder sogar erworbene Barrieredefekte können für die Entwicklung einer spät einsetzenden AD wichtig sein. 18 FLG-Genvarianten sind mit einer früh einsetzenden, anhaltenden und schwereren AD sowie mit einem erhöhten Asthmarisiko bei Patienten mit AD verbunden.19 Obwohl FLG-Genvarianten das Risiko einer AD mit sich bringen, scheinen sie das Allergierisiko nicht zu erhöhen Lebensmittel oder Aeroallergene unabhängig vom AD-Status.20
Die Expression von FLG-Messenger-RNA und -Proteinen in der Haut kann bei Kindern mit früh einsetzender AD (<6 Monate) relativ intakt sein.9,21 Die FLG-Expression ist bei einigen Kindern mit AD und gesunden Kontrollpersonen ähnlich. Im Gegensatz dazu können Tight Junctions und Lipidbarriere-Gene bei Kindern mit AD herunterreguliert sein,9,21,22 was möglicherweise die Beeinträchtigung der epidermalen Barrierefunktion bei Kindern mit AD, aber mit niedrigen FLG-Spiegeln, erklärt. und konserviertes Loricrin.23,24
Schließlich haben Kinder im Verhältnis zum Gewicht eine größere Körperoberfläche, wodurch sie anfälliger für eine erhebliche perkutane Absorption sind. 25
3.2 | Fehlregulation des Immunsystems
Bei Kindern wurde eine erhöhte Expression von Th17 und IFN-gamma beobachtet. beobachtet bei AD-Läsionen und Th22 und Th17 bei nicht läsionaler Haut.26 Säuglinge ≤2 Jahre und erwachsene AD-Haut ≥18 Jahre weisen im Vergleich zu anderen AD-Altersgruppen (6–11 und 12–17 Jahre) die signifikantesten Dysregulationen auf.7
Säuglinge hatten im Vergleich zu Erwachsenen29 eine erhöhte Anzahl zirkulierender regulatorischer T-Zellen 27,28 und eine größere Th17-Abstammungskapazität29 mit einem größeren Th1-Entwicklungspotenzial29, obwohl Säuglinge die größte Th17-bedingte Anreicherung (z. B. Interleukin (IL) 17A und IL-17F) chronisch aufweisen und langfristige AD bei Erwachsenen zeigte mehr Th1-Bias (z. B. Interferon-Gamma- und Chemokin-Ligand (CXC-Motiv) (CXCL)9/CXCL10/CXCL11).
Die Krankheitsaktivität korreliert mit den Serumspiegeln von IL-31, Chemokin (CC-Motiv)-Ligand (CCL) 17, CCL22, CCL27, Eosinophilen und IgE sowie einem begrenzten Bereich von Th2/Th1-Markern unter Verwendung der mRNA-Expression. 30,31 Kleinkinder mit AD haben erhöhte Th2-Zellen, aber keine anderen Untergruppen polarer T-Zellen im peripheren Blut.32
Erwachsene mit AD weisen ebenfalls erhöhte Th22-Zellen auf.32 AD bei Kindern zeigt ebenfalls eine signifikante Th17/Th22-Verzerrung, es fehlt jedoch die Th1-Hochregulation, die für AD bei Erwachsenen charakteristisch ist.9
Überraschenderweise zeigt die nicht-läsionale Haut von Säuglingen und Kleinkindern mit AD eine signifikante Hyperplasie und aktivierte Zytokine in ebenso hohen oder sogar höheren Konzentrationen als die nicht-läsionale Haut von Erwachsenen.21 Im Alter von 2 Monaten und vor Beginn der AD zeigt die nicht-läsionale Haut des Säuglings enthält erhöhtes Thymus-Stroma-Lymphopoietin, ein Zytokin, das die Th2-Zelldifferenzierung vorantreibt.33
Eine Studie mit AD-Patienten in verschiedenen Altersgruppen (0–5, 6–11, 12–17 und ≥18 Jahre) ergab altersbedingte Unterschiede in den systemischen Immunprofilen. 38 Die Anzahl war bei Säuglingen und Kindern mit AD höher als bei Kontrollpatienten und nahm bei AD-Patienten mit zunehmendem Alter ab.34
CLA-(systemische) Th2-Untergruppen waren bei AD im Kindesalter höher.34 CLA+Th1-Untergruppen waren bei Säuglingen mit AD im Vergleich zu allen älteren Altersgruppen niedriger und nahmen bei Patienten mit AD mit zunehmendem Alter zu. DA, sowie Kontrollen. Die IL-22-Spiegel stiegen von normal bei Säuglingen auf erhöht bei Jugendlichen und Erwachsenen mit AD.34
Die AD-Endotypisierung bei Erwachsenen nach Alter (18–40, 41–60 und >61 Jahre) legt nahe, dass es einzigartige Subtypen für jüngere und ältere Erwachsene gibt. Zhou et al.35 beschrieben eine verringerte Th2/TH22-Aktivierung und eine erhöhte Th1/Th17-Aktivierung parallel mit zunehmendem Alter.36 Erwachsene AD-Patienten zeigten mit zunehmendem Alter auch eine Normalisierung der Epithelanomalien. Alter. Die Expression der terminalen Differenzierungsmarker LOR, FLG und S100As nimmt bei älteren AD-Patienten zu, während die Maße der Hyperplasie (Dicke, K16 und Ki67) abnahmen.35
Serumtrends bei AD ahmten Hautbefunde nach, mit einer Herunterregulierung von Th2 (CCL26) und einer Hochregulierung von Th1 (IFN-γ) mit zunehmendem Alter. 35 Diese Daten deuten darauf hin, dass es einen „älteren“ AD-Phänotyp (>60 Jahre) gibt.37,38
Unterschiedliche Immunsignaturen in verschiedenen Altersgruppen der AD bei Kindern und Erwachsenen lassen darauf schließen, dass es wesentliche altersbedingte Unterschiede in den Mechanismen des AD-Immunsystems gibt.
3.3 | Mikrobiom
Atopische Dermatitis (AD) ist mit mehreren Veränderungen des Mikrobioms verbunden.
Eine Th2-Entzündung erhöht die Bindung von Staphylococcus aureus und die Kolonisierung der Haut.39,40 IL-4 und IL-13 hemmen die Produktion antimikrobieller Peptide in der Haut,39 wodurch AD-Haut für Infektionen mit S. aureus anfällig wird.39 Staphylococcus aureus verschlimmert Hautentzündungen weiter und Barrierendefekte.41,42
IL-4 und IL-13 hemmen TNF-α und IFN-γ-induziertes menschliches Beta-Defensin (HBD)-3 durch Aktivierung der STAT-6-Produktion in Keratinozyten43,44 und der durch TNF-α induzierten Cathelicidin-Produktion.39 IL -17 hat eine antimikrobielle Wirkung durch die Hochregulierung antimikrobieller Peptide wie HBD-2 in Keratinozyten. IL-17 kann in AD-Läsionen nachgewiesen werden und seine antimikrobielle Wirkung wird durch IL-4 und IL-13 gehemmt.45 Eine erfolgreiche Behandlung von AD stellt die normale Hautbarrierefunktion und die mikrobielle Diversität der Haut wieder her.46
Das Hautmikrobiom unterscheidet sich bei Kindern und Erwachsenen AD.47 Jüngere Kinder hatten eine höhere Häufigkeit von Streptococcus, Granulicatella, Gemella, Rothia und Haemophilus, während Erwachsene eine höhere Häufigkeit von Propionibacterium, Corynebacterium, Staphylococcus, Lactobacillus, Finegoldia und Anaerococcus aufwiesen. 47 Insbesondere Streptococcus salivarius/thermophilus/vestibularis kam bei kleinen Kindern häufiger vor, während P. Aknes und S. epidermidis bei Erwachsenen häufiger vorkamen.47
Eine erhöhte Talgproduktion des Wirts und Veränderungen in der Hautstruktur rund um die Pubertät können die Besiedlung mit lipophilen Bakterien, zum Beispiel Propionibacterium und Corynebacterium, 48 erleichtern, die Streptokokken ersetzen und mit zunehmendem Alter dominant werden. Erwachsener.48-50
Staphylokokken- und Streptokokkenarten in den Nasengängen werden in der späten Adoleszenz/Postadoleszenz durch lipophile und andere Bakterien ersetzt, was zu einer geringeren Inzidenz und Schwere von AD mit zunehmendem Alter beitragen kann.49 Altersspezifische Hautkommentare besitzen verschiedene Potenziale bei der Abwehr von Krankheitserregern und Erhaltung der Hautgesundheit und kann teilweise Altersunterschiede im Alter von 47 Jahren erklären
| 4 | Atopische Komorbiditäten |
AD ist mit einer höheren Prävalenz von Asthma und Nahrungsmittelallergien (AA) verbunden.51,52
Eine schwerere AD ist mit einer noch höheren Prävalenz von Asthma sowie schwererem und anhaltenderem Asthma verbunden.53-55 Wie oben erwähnt, hängt die FLG-Mutation mit der Anfälligkeit und dem Schweregrad von Asthma bei Patienten mit AD zusammen.56
AD ist im Vergleich zu gesunden Altersgenossen mit einer höheren Wahrscheinlichkeit verbunden, an AA zu erkranken.57 Spezifische IgE-Reaktionen auf Nahrungsmittel können bei Kindern mit AD in den ersten Lebensmonaten festgestellt werden und erreichen ihren Höhepunkt bei etwa 10 %. Prävalenz im Alter von einem Jahr.58 Da eine Sensibilisierung häufig vor der Nahrungsaufnahme auftritt, wurde vorgeschlagen, dass die transkutane Penetration und die Nahrungsmittelsensibilisierung in der entzündeten Haut und nicht im Magen-Darm-Trakt erfolgten.
Bei der Childhood Origin of ASThma-Studie handelt es sich um eine longitudinale Geburtskohorte, die drei AD-Phänotypen identifizierte: keine/vorübergehende (62 %, einige Krankheiten früh im Leben, die verschwinden), spät einsetzende (14 %, manifestieren keine Krankheit in einem frühen Lebensstadium), aber sie manifestieren sich bereits im Schulalter von 4 bis 6 Jahren) und früh/rezidivierend (24 %, diejenigen, die die Krankheit früh zeigen und während der gesamten Kindheit bestehen bleiben). 59 AA war mit dem frühen/rezidivierenden Phänotyp verbunden. Asthma war mit Phänotypen eines späten Auftretens und eines frühen Wiederauftretens verbunden.59
Es wurde einmal postuliert, dass es einen vorhersehbaren „atopischen Marsch“ gibt, bei dem AD als erste atopische Erkrankung auftritt, gleichzeitig oder kurz danach eine Nahrungsmittelallergie auftritt, gefolgt von Asthma im Schulalter und Heuschnupfen im Jugend- und Erwachsenenalter.23,60 Zu den prädisponierenden Faktoren Faktoren sind sie durch Th2-Effektorreaktionen, die Bildung von spezifischem IgE und die Aktivierung von Lymphozyten gekennzeichnet. Dieses Paradigma entstand aus Querschnittstudien oder Analysen von Längsschnittstudien. Eine neuere Längsschnittstudie mit 9801 Kindern untersuchte zeitliche Beziehungsprofile zwischen Ekzemen, Keuchen und Rhinitis.61
Sie fanden heraus, dass die Längsprofile von Ekzemen, Keuchen und Rhinitis heterogen sind; Nur ein kleiner Teil der Kinder (~7 %) hat ein Längsprofil, das dem atopischen Gang ähnelt.61 Diese Ergebnisse unterstreichen die Notwendigkeit, kritischer über die Koexpressionsmuster von atopischen Erkrankungen und AD-Phänotypen nachzudenken als über den „Gang“. atopisch“ per se.
| 5 | Nahrungsmittelallergene |
Die Raten von Nahrungsmittelallergien erreichen 5 bis 8 Prozent bei Kindern und 3 bis 4 Prozent bei Erwachsenen.62,63 Die Prävalenzraten für Nahrungsmittelallergien stiegen zwischen 1999 und 2011 insgesamt um 50 Prozent,62 63 und haben sich zwischen 1997 und 2008 für Erdnuss- und Erdnussallergien mehr als verdreifacht Baumnussallergien.64,65
In HealthNuts, einer großen bevölkerungsbasierten Studie, wurde festgestellt, dass 1 von 5 australischen Babys mit AD eine Nahrungsmittelallergie hatte, verglichen mit 1 von 20 ohne AD (n = 4453).66 Zu den häufigsten Nahrungsmittelallergenen bei Kindern mit AD DA gehört Kuh Milch, Ei, Weizen, Soja und Nüsse/Erdnüsse.67-69
Obwohl Nahrungsmittelallergien bei Menschen mit AD sehr häufig vorkommen, sind Nahrungsmittel bei den meisten Menschen nicht per se Auslöser für AD. Zwei Studien untersuchten späte ekzematöse Reaktionen nach oraler Nahrungsaufnahme.
Viele AD-Patienten mit Verdacht auf Nahrungsmittelallergien hatten keine positiven oralen Nahrungsmittelprovokationen und nur eine Minderheit der positiven oralen Nahrungsmittelprovokationen zeigte sich in späten ekzematösen Reaktionen (12 %70 und 25 %71).
Nahrungsmittelallergene Auslöser scheinen bei jüngeren Kindern häufiger vorzukommen als bei Erwachsenen mit AD und bei Personen mit mittelschwerer bis schwerer AD.72
Eine vom Patienten berichtete Nahrungsmittelüberempfindlichkeit wird jedoch häufig nicht durch formelle Prüfungen bestätigt. Häufige Nahrungsmittel wie Karotten, Sellerie und Haselnüsse können mit Aeroallergenen kreuzreagieren.73
Klinische Entitäten aufgrund einer IgE-Sensibilisierung gegenüber kreuzreaktiven Aeroallergenen und Nahrungsmittelallergenkomponenten werden für viele pflanzliche Quellen beschrieben (Pollen-Nahrungsmittel-Syndrome und -Assoziationen, wie Birken-Apfel-, Zypressen-Pfirsich- und Sellerie-Beifuß-Syndrom sowie Assoziationen Beifuß-Pfirsich). , Beifuß-Kamille, Beifuß-Senf, Ambrosia-Melone-Banane, Gänsefuß-Melone),74 pilzlichen Ursprungs (Alternaria-Spinat-Syndrom) und wirbellosen, Säugetier- oder Vogel-Ursprungs (Syndrome Milbe-Garnele, Katze-Schwein und Vogel). -Ei),74 während die Nahrungsmittelallergene, die klassischerweise mit AD im Kindesalter in Zusammenhang gebracht werden, keine relevanten kreuzreaktiven Aeroallergene zu haben scheinen.73
| 6 | Komorbide allergische Kontaktdermatitis |
Allergische Kontaktdermatitis (ACD) kann bei AD-Patienten jeden Alters auftreten, sogar bei Säuglingen,75 obwohl Erwachsene mit AD im Allgemeinen häufiger an komorbider ACD leiden als Kinder. In einer aktuellen Konsensleitlinie wurde empfohlen, bei allen Patienten mit AD im Jugend- oder Erwachsenenalter einen Epikutantest in Betracht zu ziehen, da AD gelegentlich eine Biegeverteilung aufweisen und AD imitieren kann.75,76
Patienten mit AD haben eine höhere Prävalenz von CAD als die Allgemeinbevölkerung, mit deutlich höheren Raten positiver Patch-Test-Reaktionen auf Inhaltsstoffe ihrer topischen Medikamente und Körperpflegeprodukte.77-79
Der epikutane Patch-Test ist der Goldstandard für die Diagnose von DAC, kann jedoch bei Kindern technisch schwierig durchzuführen sein, weist eine geringe Sensitivität auf und ist für viele Patienten weltweit nur eingeschränkt zugänglich.
Die anfängliche empirische Vermeidung topischer Allergene weist ein günstiges Kosten-Nutzen-Verhältnis auf.75 Patienten und Betreuer sollten über die sichere Verwendung topischer Produkte beraten werden, einschließlich der Vermeidung von Reizstoffen und Allergenen, die bei Alzheimer häufig vorkommen (z. B. Duftstoffe, Methylisothiazolinon/Methylchlorisothiazolinon, Cocamidopropylbetain usw.). Propylenglykol).75
| 7 | Altersbedingte Unterschiede im klinischen Erscheinungsbild von AD |
Zu den AD-Symptomen, die bei Kindern und Erwachsenen gleichermaßen häufig vorkommen, gehören1 Juckreiz, Atopie in der persönlichen oder familiären Vorgeschichte, Unverträglichkeit gegenüber Nahrungsmitteln, Wolle und Lipidlösungsmitteln.1 Zu den AD-Anzeichen, die bei pädiatrischer und erwachsener AD ähnlich häufig sind, gehören1 Xerose, Beuge- und Streckmuskelsymptome Beteiligung, sofortige Reaktion auf Hauttests, erhöhtes Gesamt-IgE und Hautinfektionen.
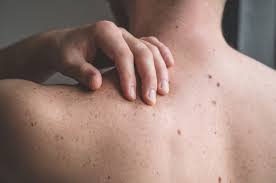
Im Vergleich zu Erwachsenen kommt es bei pädiatrischen Patienten häufiger zu Dermatitis an den Augenlidern, im Ohrmuschelbereich und an den ventralen Handgelenken; exsudatives Ekzem; ähnliche Merkmale wie eine seborrhoische Dermatitis; und früh einsetzende Erkrankung (definiert durch das Erkrankungsalter unter 2 Jahren). Im Gegensatz dazu hatten Erwachsene eine höhere gepoolte Prävalenz von Lichenifikation, Erythrodermie, durch Umwelt- und emotionale Faktoren beeinflusstem Krankheitsverlauf, Ichthyose, palmarer Hyperlinearität, Keratosis pilaris, unspezifischer Dermatitis an Händen und Füßen, Dyshidrose, nodulärer Prurigo und papulösen lichenoiden Läsionen. .1
Andere weniger häufige Merkmale, die bei ähnlichen Anteilen von Kindern und Erwachsenen insgesamt gefunden wurden, waren Kopf- und Halsdermatitis (insbesondere Gesicht, vorderer Hals, Kopfhaut und Ohrmuschelbeteiligung), Cheilitis, ophthalmologische Komorbiditäten (einschließlich Augenhöhlenverdunkelung, anteriorer subkapsulärer Katarakt, rezidivierende Konjunktivitis). und Keratokonus), exfoliative Keratolyse, weißer Dermographismus/verzögerte Aufhellung, nummuläre Plaques, „schmutziger Hals“, Nagelbeteiligung (Lochfraß, Glanz und Leukonychie), Brustwarzenekzem, rissige Fersen, Infraglutumdermatitis, geografische Beteiligung von Genitalien und Zunge.1
Während die Prävalenz von Kopf- und Halsbefall bei Kindern und Erwachsenen ähnlich ist (38 % und 39 %), kann es deutliche Unterschiede im Zusammenhang mit dem Erkrankungsalter geben.1 Säuglinge mit Gesichtsdermatitis weisen am häufigsten ein akutes Ekzem mit eiternden, feuchten Läsionen auf mit einem der seborrhoischen Dermatitis ähnlichen Erscheinungsbild, während Gesichtsdermatitis bei Erwachsenen häufig chronischere lichenifizierte Läsionen oder erythematöse Flecken aufweist, die an erythematotelangiektatische Rosacea erinnern.
Bei Erwachsenen kommt es häufiger zu Lichenifikationen (Erwachsene: 100 %; Kinder: 48 %), Urtikaria-Läsionen (Erwachsene: 32 %; Kinder 20 %), lichenoiden papulösen Läsionen auf dem Handrücken (Erwachsene: 46 %; Kinder 8 %). Hertoghe-Zeichen (Ausdünnung oder Verlust des seitlichen Drittels der Augenbrauen) (Erwachsene: 25 %; Kinder: 2 %), Erythrodermie (Erwachsene: 29 %; Kinder: 1 %) und Prurigo-Knötchen (Erwachsene: 18 %; Kinder). : 4%). Natürlich muss AD-Erythrodermie vom kutanen T-Zell-Lymphom, Kontaktdermatitis und Psoriasis unterschieden werden.
Handekzeme kommen bei Erwachsenen häufiger vor und äußern sich oft anders als bei Kindern. AD ist einer der stärksten Risikofaktoren für die Entwicklung eines Handekzems im Erwachsenenalter. Bei Kindern liegt das Handekzem typischerweise auf dem Handrücken und im ventralen Bereich der Handgelenke mit akuteren oder subakuteren Läsionen und hellen Handflächen. Während Erwachsene häufiger an chronischen Läsionen auf dem Handrücken leiden, einschließlich dorsaler lichenoider Papeln, Lichenifikation und Knöcheldermatitis, sowie chronischer vesikulärer Dermatitis an Handflächen und Fingern, chronischen Rissen und trockenem Ekzemmuster.
Exsudative Läsionen kommen bei Kindern (61 %) häufiger vor als bei Erwachsenen (42 %).1 Pityriasis alba ist bei Kindern häufig, bei Erwachsenen jedoch selten.1 Follikuläres Ekzem (perifollikuläre Akzentuierung) kommt Berichten zufolge auch häufiger bei Kindern vor (37 %). als bei Erwachsenen (21 %). Follikuläres Ekzem ist eine besonders wichtige morphologische Variante der Hautfarbe, die von der Keratosis pilaris und der follikulotrophen Mycosis fungoides unterschieden werden muss.1 Auch infraorbitale Dennie-Morgan-Falten und seborrhoische Dermatitis-ähnliche Läsionen kommen bei Kindern häufiger vor.1 Berichten zufolge leiden Erwachsene unter Juckreiz schlimmer durch Schwitzen.1
Bei pädiatrischer AD sollte ein hoher Verdachtsindex für Sekundärinfektionen aufrechterhalten werden,80 einschließlich Mollusken, Herpes-simplex-Virus, Krätze, Ringelflechte und Streptokokken der Gruppe A.81 Eczema herpeticum tritt bei <3 % der Patienten mit AD auf und betrifft häufiger Säuglinge und Kinder als bei Erwachsenen.82,83 Das Risiko einer Infektion mit dem Epstein-Barr-Virus (EBV) kann bei Erwachsenen mit schwerer AD häufiger auftreten.84
Interessant ist, dass bei Kindern mit AD die EBV-Infektion in leichten Fällen leicht zunahm, bei mittelschweren bis schweren Erkrankungen jedoch abnahm.84 Eine Studie zeigte ein erhöhtes Risiko für das Auftreten von Herpesviren, schweren und opportunistischen Infektionen, das bei Kindern zwischen 34 und 200 % und bei Kindern zwischen 17 und 68 Jahren lag % bei Erwachsenen mit AD im Vergleich zu denen ohne AD.84
| 8 | Beurteilung und Differentialdiagnose von Da bei Kindern |
Bei der Beurteilung eines Kindes mit wahrscheinlicher AD ist es wichtig, die Morphologie und Verteilung der Läsionen zu beurteilen, eine gründliche Überprüfung der Systeme durchzuführen und festzustellen, ob das Kind ein normales Wachstum aufweist. Bei gesunden Kindern umfasst die Differentialdiagnose seborrhoisches Ekzem, Kontaktdermatitis und Psoriasis. Zu den weiteren Differenzialdiagnosen zählen metabolische Dermatitis (z. B. Mukoviszidose, schwere Dermatitis, multiple Allergien und metabolisches Wasting-Syndrom [MAS]) und Immunschwäche-assoziierte Dermatitis.
Die Pflege des Windelbereichs ist bei Babys mit AD aufgrund der Nässe und der physischen Barriere gegen Kratzen üblich. Die Beteiligung des Windelbereichs lässt auf andere Primärdiagnosen bei einem gesunden Säugling schließen, wie z. B. irritative oder allergische Kontaktdermatitis, seborrhoische Dermatitis und Psoriasis.
Bei einem gesunden Säugling mit AD und Beteiligung des Windelbereichs sollten Sekundärdiagnosen in Betracht gezogen werden, wie z. B. eine irritative oder allergische Kontaktdermatitis, eine Staphylokokken- oder Streptokokkeninfektion und eine Candida-Infektion.
Kinder, die ansonsten ungesund sind (z. B. schlechtes Wachstum/häufige Infektionen) mit Beteiligung des Windelbereichs, sollten auf syndromale Ursachen mit ekzematösen Ausschlägen wie Netherton-Syndrom, Mukoviszidose mit Zink, leukämoider Reaktion von Trisomie 21 und schwerer kombinierter Immunschwäche untersucht werden aufgrund eines vollständigen RAG1/2-Mangels (Omenn-Syndrom). Es ist immer ratsam, die Wachstumskurven des Kindes zu überwachen, wenn es aufgrund einer metabolischen Dermatitis oder einer Immunschwäche zu Wachstumsstörungen kommt.
| 9 | Schlussfolgerungen |
Viele Kernmerkmale der Alzheimer-Krankheit sind bei Kindern und Erwachsenen ähnlich, darunter Biegeekzem, komorbide Atopie und Xerose.
- Erwachsene haben mehr Anzeichen einer chronischen Erkrankung, mehr Handekzeme und unterschiedliche Muster von Handekzemen sowie einen stärkeren Zusammenhang zwischen Krankheitsaktivität und emotionalen Faktoren .
- Kinder haben mehr exsudative Läsionen, perifollikuläre Akzentuierung, Pityriasis alba, Dennie - Morgan-Falten und ein Erscheinungsbild, das einer seborrhoischen Dermatitis ähnelt.
Diese Krankheitsheterogenität kann teilweise auf Unterschiede in der Genetik und Immunschwäche zwischen Kindern und Erwachsenen mit AD zurückzuführen sein. Atopische Erkrankungen sind häufige Begleiterkrankungen von AD, obwohl die meisten Kinder und Erwachsenen mit AD nicht dem „atopischen Marsch“ folgen.