Cas clinique Une femme de 45 ans se présente aux urgences avec pour principale plainte des douleurs vaginales et abdominales. Elle est en statut post-hystérectomie (s/p) depuis 2 semaines. Elle se sentait bien jusqu’à hier lorsqu’elle a eu un suivi avec son chirurgien, au cours duquel elle a signalé qu’ils avaient effectué un examen interne et inséré un « disque de médicament » dans son vagin. Depuis, elle ressent des douleurs intenses et qui s’aggravent au niveau de l’abdomen et du vagin. On observe que le patient présente une légère tachycardie ainsi que de la fièvre. Il a un abdomen diffus et sensible avec des gardes. Un examen au spéculum pelvien pour localiser le « disque de médicament » est remarquable car il n’y a pas de corps étranger, mais l’intestin est visible dans la partie supérieure de la voûte vaginale . |
Les hystérectomies sont l’une des chirurgies gynécologiques les plus courantes pratiquées aux États-Unis. Plus de 600 000 interventions sont pratiquées chaque année et on estime qu’un tiers des femmes auront subi une hystérectomie avant l’âge de 60 ans (1,2). Les approches chirurgicales de la procédure comprennent l’abdominale ouverte, la transvaginale et la laparoscopique. La voie choisie dépend de l’âge de la patiente, du volume utérin, de l’indice de masse corporelle (IMC), des interventions chirurgicales antérieures et de la parité (1).
L’hystérectomie abdominale totale (TAH) est associée à un taux de complications légèrement plus élevé que l’hystérectomie laparoscopique (LH) ou l’hystérectomie vaginale (VH) (3,4). Les complications opératoires nécessitant une intervention chirurgicale ou une hospitalisation surviennent dans environ 3 à 6 % de toutes les hystérectomies (5).
Au cours d’une hystérectomie, l’utérus et le col (hystérectomie partielle) ou l’utérus, le col et les ovaires (hystérectomie complète) sont retirés. Le vagin est laissé comme une poche aveugle et la coiffe vaginale (la zone située au sommet du vagin) est fermée avec des sutures. Il ne devrait y avoir aucun érythème, drainage purulent, saignement ou ouverture dans cette incision à l’examen pelvien. Si l’examen clinique révèle des résultats anormaux, des tests supplémentaires peuvent être nécessaires.
Complications courantes
Les complications peuvent être classées selon le type de blessure et le moment de la procédure. La catégorisation temporelle inclut les complications périopératoires qui surviennent (<7 jours après la chirurgie) ou les complications tardives , qui peuvent survenir entre 1 et 6 semaines après la chirurgie.
- Les complications périopératoires comprennent la fièvre, l’iléus, l’embolie pulmonaire, l’infection à C. difficile et l’hémorragie postopératoire.
- Les complications tardives comprennent l’infection de la plaie, le sérome, l’hématome, les lésions intestinales et la déhiscence de la coiffe vaginale (1).
Les complications seront discutées ici par catégorie .
Complications infectieuses : Le risque d’infection postopératoire peut atteindre 20 % sans prophylaxie antibiotique adéquate et est réduit à environ 7 % avec une prophylaxie adéquate (6). La fièvre survient dans la période postopératoire immédiate chez jusqu’à 50 % des patients (6). Le degré des tests effectués en réponse à la fièvre doit être dicté par les symptômes cliniques du patient. Il a été constaté que les examens de routine tels qu’une formule sanguine complète (CBC), une radiographie pulmonaire, des cultures de sang ou d’urine donnent rarement des résultats positifs en l’absence de symptômes cliniques (6). Voici les étiologies infectieuses courantes de la fièvre avec hystérectomie :
Cellulite de la coiffe vaginale – Cette affection survient chez environ 2 % des patientes et constitue l’une des complications infectieuses les plus courantes. Cela survient généralement dans les premiers jours après l’opération (2,6). La présence d’ une vaginose bactérienne ou d’une vaginite à Trichomonas en préopératoire est associée à un risque accru de cellulite du brassard en période postopératoire. Les patients peuvent présenter de la fièvre, des maux de dos, des douleurs abdominales basses, des douleurs pelviennes ou des pertes vaginales (2). À l’examen pelvien, la coiffe vaginale peut paraître indurée ou érythémateuse, peut présenter un écoulement purulent et sera douloureuse à la palpation (2,6). Le traitement doit inclure une céphalosporine de deuxième ou troisième génération (avec l’ajout de métronidazole pour la trichomonase associée ou de doxycycline pour la chlamydia) et doit être poursuivi pendant 48 heures après l’arrêt de la fièvre (2).
Abcès et hématome infecté : Cette affection est généralement retardée et survient le plus souvent entre 10 et 14 jours après l’intervention. Les patients peuvent présenter de la fièvre, des douleurs pelviennes ou une pression rectale. À l’examen pelvien, il peut y avoir une masse fluctuante dans le manchon vaginal ou un écoulement purulent provenant du manchon (6). Les tests de laboratoire peuvent démontrer une anémie en cas d’hématome infecté. Un nombre élevé de globules blancs peut également être observé (2). Les patients doivent commencer à prendre des antibiotiques empiriques à large spectre par voie intraveineuse (IV) jusqu’à ce qu’ils soient apyrétiques pendant 48 heures (6). Les antibiotiques doivent couvrir les bacilles à Gram négatif, les entérocoques, les streptocoques et les anaérobies, et les infections sont généralement polymicrobiennes (10). Si la collection de liquide a un diamètre supérieur à 5 cm, elle doit être orientée vers un drainage chirurgical (2).
Infection des plaies : Les infections des incisions abdominales sont généralement observées environ 7 jours après la chirurgie (6). Jusqu’à 20 % des femmes peuvent présenter une infection de la peau ou des tissus mous, mais celles-ci sont moins fréquentes dans le cas de l’hystérectomie laparoscopique (LH) que dans le cas de l’hystérectomie abdominale totale (TAH) (2,6). Les patients peuvent présenter de la fièvre, des douleurs, un écoulement purulent, une mauvaise odeur ou une déhiscence de la plaie (2,6). Les infections des plaies doivent être traitées avec des antibiotiques ciblant les infections à staphylocoques et streptocoques, et une incision et un débridement peuvent être nécessaires pour résoudre l’infection (2,6). Un pansement sous vide peut également être appliqué pour faciliter la cicatrisation (2).
Infection des voies urinaires (IVU) : lorsqu’une patiente présente une fièvre postopératoire aux jours 3 à 5 et une dysurie, une analyse d’urine doit être effectuée, surtout si la patiente a été cathétérisée pendant l’intervention ou si elle présente des signes localisés d’infection des voies urinaires. (6). Les infections urinaires représentent 40 % des infections nosocomiales et E. Coli reste l’organisme le plus fréquemment identifié (2). Les symptômes peuvent inclure de la fièvre, une augmentation de la fréquence urinaire, une impériosité, une hématurie ou une dysurie. Le diagnostic est confirmé par une analyse d’urine et traité avec des antibiotiques tels que la nitrofurantoïne ou le triméthoprime-sulfaméthoxazole .
Pneumonie : la pneumonie survient dans les premiers jours suivant la chirurgie et est plus fréquente chez les patients atteints d’une maladie pulmonaire sous-jacente. Les patients peuvent éprouver des difficultés respiratoires, de la fièvre, des frissons, de la toux, des douleurs thoraciques et une production accrue d’expectorations. L’examen physique peut montrer des râles, des crépitements, une hypoxie, une tachypnée, une tachycardie ou de la fièvre. Les patients peuvent être traités par céphalosporine de troisième génération, fluoroquinolone, doxycycline ou amoxicilline-clavulanate (2). Avec les changements apportés aux lignes directrices de l’IDSA et l’élimination des HCAP, la plupart des gens devraient être traités avec des antibiotiques qui traitent les organismes de la pneumonie communautaire (PAC), car la majorité de ces patients ont encore une incidence très élevée. perte d’organismes multirésistants. Cependant, si un patient est septique, présente une maladie grave, des antécédents d’organismes multirésistants ou d’autres caractéristiques inquiétantes, un antibiotique à large spectre doit être instauré pour couvrir les organismes provenant d’une pneumonie nosocomiale ou d’une pneumonie nosocomiale (HAP). ).
Complications pathologiques non infectieuses
Thromboembolie veineuse (TEV) : lorsqu’un patient présente de la fièvre les jours 4 à 6 postopératoires, le prestataire doit considérer la thromboembolie veineuse (TEV) comme la cause (6). La moitié de toutes les embolies surviennent dans les premières 24 heures et 75 % surviendront le troisième jour postopératoire. La TEV est l’une des complications les plus courantes de la chirurgie gynécologique (2). Le diagnostic peut être confirmé par échographie (en cas de thrombose veineuse profonde) ou d’angiographie par tomodensitométrie (CTA) du thorax (en cas d’embolie pulmonaire) et chez les patients traités par anticoagulants.
Perte de sang – Cela peut être une complication relativement courante de l’hystérectomie. Deux fois plus de femmes subissant une hystérectomie laparoscopique (LH) nécessitent une transfusion que une hystérectomie vaginale (VH) (6). Des précautions doivent être prises pendant l’intervention chirurgicale pour garantir une bonne hémostase . En cas de crainte d’un saignement important basé sur les résultats cliniques d’une pâleur conjonctivale, d’une tachycardie, d’une hypotension ou d’un saignement abondant, une numération globulaire complète, un type et un dépistage, ainsi que des études de coagulation, doivent être effectués, en gardant à l’esprit qu’il peut y avoir une baisse retardée du taux de sang. hémoglobine. pendant la phase aiguë de la perte de sang. Le saignement peut être visible ou non à l’examen physique. À l’examen pelvien, le saignement peut être localisé au niveau de la coiffe vaginale et facilement visualisé. Si aucun saignement externe n’est observé, la patiente peut encore avoir un saignement interne (surtout si elle présente une douleur ou une distension abdominale accrue), et un examen FAST ou une échographie pelvienne peut localiser des hématomes pelviens ou tout autre liquide libre dans l’abdomen.
Blessures anatomiques
Lésions gastro-intestinales (GI) : Les lésions du tractus gastro-intestinal surviennent dans environ 1 % des hystérectomies (1). Il existe trois types de blessures à l’intestin : les blessures thermiques, les blessures mécaniques directes et les blessures indirectes dues à une interruption de l’approvisionnement en sang (1).
Des blessures thermiques peuvent survenir lorsque le cautère est utilisé là où il n’y a pas de visualisation claire, comme dans le bassin profond, le brassard ou le cul-de-sac. Ces lésions peuvent passer inaperçues au moment de l’intervention chirurgicale et, si elles ne sont pas réparées, elles se traduisent souvent par une apparition retardée de l’infection et des symptômes (1).
Les blessures directes surviennent à cause des instruments pendant la chirurgie et surviennent le plus souvent lors du retrait des adhérences. Des lésions vasculaires peuvent survenir en raison d’une interruption de l’apport sanguin au mésentère et surviennent très rarement lors d’une hystérectomie de routine (1). Elles sont souvent reconnues au moment de l’intervention chirurgicale, mais si de petites lésions passent inaperçues, les patients peuvent développer des signes de péritonite postopératoire et d’infection après l’intervention chirurgicale. Les patients peuvent présenter de la fièvre, une élévation du nombre de globules blancs, des nausées, des vomissements, une distension abdominale ou une péritonite, et cela peut ne pas être observé avant des jours ou des semaines après la chirurgie (2).
Les blessures thermiques et directes peuvent être diagnostiquées par tomodensitométrie avec contraste oral. Ces lésions ont tendance à se manifester par une péritonite lorsque le contenu intestinal s’infiltre dans l’abdomen. La crainte d’une lésion vasculaire doit être évaluée par tomodensitométrie et a tendance à se manifester par une douleur intense, disproportionnée par rapport à l’examen physique. Les lésions du tractus gastro-intestinal nécessitent une réparation chirurgicale pour un traitement définitif et peuvent nécessiter des antibiotiques par voie intraveineuse (2).
Lésions génito-urinaires (GU) : les lésions des voies génito-urinaires surviennent dans environ 2 % des interventions chirurgicales gynécologiques majeures et 75 % d’entre elles surviennent lors d’une hystérectomie (2). Une blessure GU est deux fois plus susceptible de survenir si la chirurgie est réalisée par laparoscopie (2 % contre 1 %) (1).
La vessie peut être lésée lors de la dissection des plans chirurgicaux, mais cela est généralement constaté au moment de l’intervention chirurgicale. Les lésions séreuses peuvent passer inaperçues puisqu’il ne s’agit pas de lésions de pleine épaisseur. Cela peut entraîner un retard de la cystotomie et la formation d’une fistule vésico-vaginale. Les patientes courent un risque accru de lésion de la vessie si elles ont eu un accouchement par césarienne, une endométriose, des adhérences pelviennes ou un cancer (1). Les patients peuvent présenter de la fièvre, une hématurie, des douleurs abdominales, une ascite ou une péritonite. Les tests de laboratoire peuvent démontrer une hyponatrémie, une hyperkaliémie et une créatinine élevée. Si une lésion du système GU est suspectée, une cystographie ou une tomodensitométrie avec contraste intraveineux peut aider à identifier la lésion (2).
Neuropathie : survient rarement (environ 2 % des cas gynécologiques) (6). Le nerf fémoral est le nerf le plus souvent touché par les chirurgies pelviennes et les blessures surviennent lorsque les écarteurs pelviens sont placés à l’endroit où le nerf longe la face antérieure du muscle psoas ou lorsqu’un patient est en hyperflexion de la hanche en position de lithotomie. , le nerf peut se coincer dans le canal inguinal (2). Les patients peuvent ressentir des changements sensoriels à l’avant de la cuisse jusqu’au pied ou une faiblesse du muscle quadriceps. Les autres nerfs qui peuvent être touchés lors de l’hystérectomie sont les nerfs iliohypogastrique et ilio-inguinal qui peuvent être blessés lors d’une large incision abdominale. La résolution spontanée des lésions nerveuses peut survenir en quelques jours ou mois selon la gravité de la lésion initiale (2).
Déhiscence de la coiffe vaginale – Il s’agit d’une complication relativement rare qui survient dans environ 0,3 % des cas et survient en moyenne 11 semaines après l’opération, mais peut même être observée plusieurs années après l’intervention chirurgicale (1,2,6,7). Ceci est également observé plus fréquemment après une hystérectomie laparoscopique (LH) (1,5 %) par rapport à une hystérectomie vaginale (VH) ou à une hystérectomie abdominale totale (TAH) (0,1 %) (1,2,7,8) . La fermeture du brassard vaginal présente également le taux de déhiscence le plus faible (1).
Il peut se manifester par des saignements vaginaux (le symptôme le plus courant) (3) ou des pertes vaginales aqueuses (2,6). Une patiente peut ressentir une pression pelvienne ou une bosse dans le vagin en cas d’éviscération intestinale (1,7). Cela peut également prédisposer le patient à une septicémie, une péritonite ou un infarctus intestinal, qui doivent être reconnus rapidement. Le plus grand facteur de risque de déhiscence est le traumatisme direct provoqué par les rapports sexuels, généralement lors des premiers rapports postopératoires (1,6). Le diagnostic se fait par examen au spéculum (Figure 1). Lorsque vous ouvrez le spéculum et regardez le haut de la poche vaginale, vous ne devriez voir aucun défaut dans l’incision. Si le haut du sac s’ouvre à un moment donné, une déhiscence est possible. Une fois le diagnostic posé, la patiente doit être traitée avec des antibiotiques à large spectre et orientée vers un obstétricien/gynécologue pour une réparation chirurgicale (6).
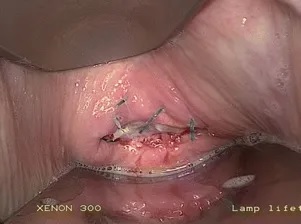
Figure 1 : Déhiscence de la coiffe vaginale avec anses intestinales visibles au niveau de l’incision.
Conclusion
L’hystérectomie est une intervention chirurgicale gynécologique courante et le médecin urgentiste doit être prêt à diagnostiquer et à traiter les complications postopératoires associées. Les complications peuvent être infectieuses, non infectieuses et anatomiques/chirurgicales , et des tests/imagerie de laboratoire doivent être obtenus sur la base des symptômes obtenus à partir des antécédents du patient. De nombreuses pathologies nécessiteront une imagerie et le clinicien devra maintenir un seuil bas pour initier des antibiotiques à large spectre par voie intraveineuse en cas de forte suspicion d’infection intra-abdominale. Il convient d’envisager de contacter le chirurgien opératoire dès que possible, car le patient devra peut-être être réadmis ou emmené en salle d’opération pour des soins définitifs.
Perles et pièges
|
Références bibliographiques
- Ramdhan R, Loukas M, Tubbs R. Complications anatomiques de l’hystérectomie : une revue. Anatomie clinique 30 : 946-952 (2017).
- Clarke-Pearson D. Geller. Complications de l’hystérectomie. Gynécologie obstétricale. mars 2013 ; 121 (3) : 654-673.
- Settnes A, Moeller C, Topsoee MF, Norrbom C, Kopp TI, Dreisler E, Joergensen A, Dueholm M, Rasmussen SC, Froeslev PA, Ottesen B, Gimbel H. Complications après une hystérectomie bénigne, selon la procédure : une perspective de population danoise Étude de cohorte sur la base de données sur l’hystérectomie, 2004-2015. BJOG. 2020 septembre ; 127(10) : 1269-1279.
- Spilsbury K, Hammond I, Bulsara M et Semmens JB. Résultats de morbidité de 78 577 hystérectomies pour raisons bénignes sur 23 ans. BJOG2008 ; 115:1473.
- McPherson K, Metcalfe M, Herbert A, Maresh M, Casbard A, Hargreaves J, Bridgman S, Clark A. Complications sévères de l’hystérectomie : l’étude VALUE. 21 mai 2004
- Hoges K, Davids B, Swaim L. Prévention et traitement des complications de l’hystérectomie. Obstétrique clinique et gynécologie. Mars 2014. 57 (1) 43-57.
- Hur H, Guido R, Mansuria S, Hacker M, Sanfilippo J et Lee T. Incidence et caractéristiques des patientes de la déhiscence du brassard vaginal après différents modes d’hystérectomies. J Gynécologie mini-invasive.14 (3): 311-7. 2007.
- Chan W, Kong K, Nikam Y, Merkur H. Déhiscence de la voûte vaginale après une hystérectomie laparoscopique sur une période de neuf ans à l’unité de chirurgie pelvienne avancée de Sydney West, expériences et compréhension actuelle de la déhiscence de la voûte vaginale. Aust NZJ Obstet Gynaecol. avril 2012 ; 52(2) : 121-7.
- Tan JJ, Tsaltas J, Hengrasmee P, Lawrence A, Najjar H. Evolution des complications de l’hystérectomie laparoscopique après une décennie : un suivi de l’expérience Monash. Aust NZJ Obstet Gynaecol. avril 2009 ; 49(2):198-201.
- Walters M, Ferrando C. Hystérectomie pour indications bénignes : problèmes importants pour les patients et complications chirurgicales. À jour. Février 2023