Presque tous les patients atteints de thrombocytopénie thrombotique immunitaire induite par le vaccin présentaient des anticorps dirigés contre le facteur plaquettaire 4, comme c’est le cas pour la thrombocytopénie auto-immune induite par l’héparine, rarement rapportée.
Des rapports récents ont décrit un syndrome impliquant une thrombose avec thrombocytopénie et coagulopathie suite à l’administration du vaccin AstraZeneca contre le SRAS-CoV-2 (NEJM JW Infect Dis mai 2021 et N Engl J Med 9 avril 2021 ; [e-pub]) ; Des événements similaires ont été rapportés chez plusieurs patients ayant reçu le vaccin Johnson & Johnson aux États-Unis.
Pour mieux comprendre le mécanisme de cette thrombocytopénie thrombotique immunitaire induite par le vaccin (VITT), les chercheurs ont étudié 23 patients (22 présentant une thrombose et une thrombocytopénie ; 1 présentant une thrombocytopénie et une augmentation marquée des D-dimères).
Les principales conclusions comprenaient :
|
Contexte récapitulatif
Le pilier du contrôle de la pandémie de maladie à coronavirus 2019 (Covid-19) est la vaccination contre le coronavirus 2 du syndrome respiratoire aigu sévère (SRAS-CoV-2). En un an, plusieurs vaccins ont été développés et des millions de doses administrées. La déclaration des événements indésirables est une activité post-commercialisation essentielle.
Méthodes
Nous rapportons les résultats de 23 patients qui ont présenté une thrombose et une thrombocytopénie 6 à 24 jours après avoir reçu la première dose du vaccin ChAdOx1 nCoV-19 (AstraZeneca). Sur la base de ses caractéristiques cliniques et biologiques, nous avons identifié un nouveau mécanisme sous-jacent et abordé les implications thérapeutiques.
Résultats
En l’ absence de pathologies prothrombotiques antérieures , 22 patients ont présenté une thrombocytopénie aiguë et une thrombose, principalement une thrombose veineuse cérébrale, et 1 patient a présenté une thrombocytopénie isolée et un phénotype hémorragique.
Tous les patients présentaient des taux de fibrinogène faibles ou normaux et des taux élevés de D-dimères lors de la présentation.
Aucune preuve de thrombophilie ou de facteurs précipitants causals n’a été identifiée.
Le test des anticorps anti-facteur plaquettaire 4 (PF4) était positif chez 22 patients (avec 1 résultat équivoque) et négatif chez 1 patient.
Sur la base des caractéristiques physiopathologiques observées chez ces patients, nous recommandons d’éviter le traitement par transfusion de plaquettes en raison du risque de progression des symptômes thrombotiques et d’ envisager l’administration d’un anticoagulant non héparinique et d’immunoglobulines intraveineuses dès la première apparition. de ces symptômes.
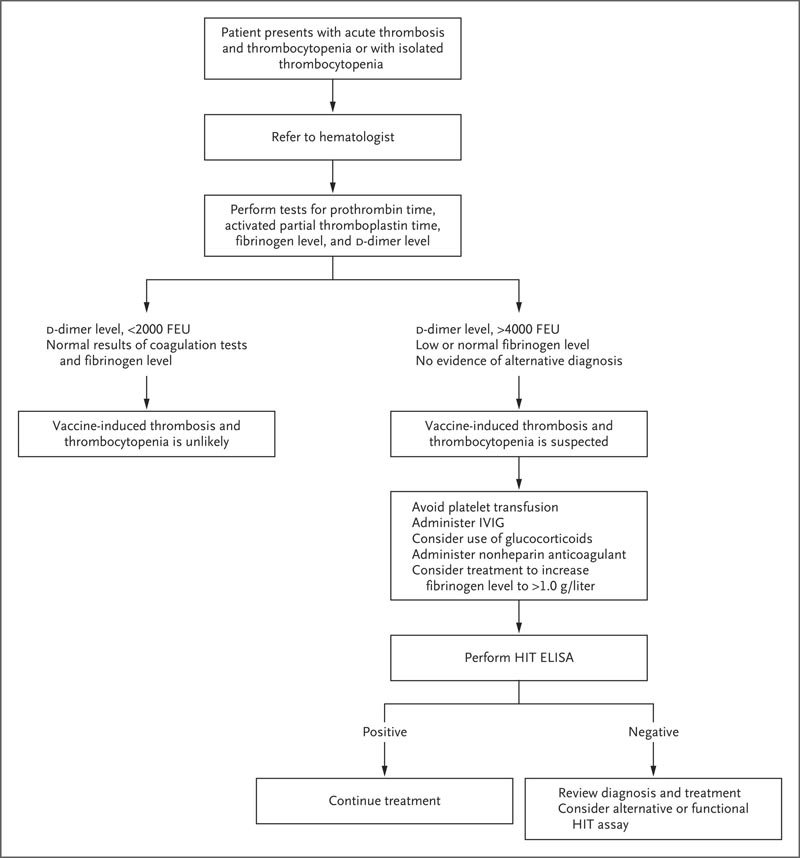
Algorithme suggéré pour tester et traiter les patients qui développent une thrombose et une thrombocytopénie 5 à 30 jours après la vaccination. Le test HemosIL AcuStar HIT IgG n’est pas recommandé pour l’évaluation d’une suspicion de thrombose et de thrombocytopénie induites par le vaccin. ELISA désigne le test immuno-enzymatique, les unités équivalentes de fibrinogène FEU, la thrombose induite par l’héparine HIT et l’immunoglobuline intraveineuse IVIG.
Conclusions La vaccination contre le SARS-CoV-2 reste indispensable pour le contrôle de la pandémie de Covid-19. Un syndrome pathogène dépendant du PF4, non lié à l’utilisation de l’héparine, peut survenir après l’administration du vaccin ChAdOx1 nCoV-19. L’identification rapide de ce syndrome rare est importante en raison de ses implications thérapeutiques. |
Commentaire
Les enquêteurs fournissent une explication mécaniste du VITT, qui se rapproche des rares rapports de thrombocytopénie auto-immune spontanée induite par l’héparine.
Ils présentent un algorithme de prise en charge des cas suspects qui implique d’éviter les transfusions de plaquettes, l’administration d’immunoglobulines intraveineuses, la prise en compte des stéroïdes, l’utilisation d’un anticoagulant non héparinique et la prise en compte de la correction du déficit en fibrinogène.
Il n’est pas clair si les résultats pour les patients s’amélioreront grâce à ces mesures, mais les auteurs notent une thrombose progressive chez certains patients ayant été exposés précocement à des transfusions de plaquettes et d’héparine. Malheureusement, même si la majorité des patients étaient des femmes plus jeunes, il n’existe aucun facteur de risque clair prédisposant.